Основные факты
- Болезнь, вызванная вирусом Эбола (БВВЭ), ранее известная как геморрагическая лихорадка Эбола, является тяжелой, часто смертельной болезнью людей.
- Вирус передается людям от диких животных и распространяется среди людей от человека человеку.
- Средний коэффициент летальности БВВЭ составляет около 50%. В ходе прежних вспышек показатели летальности составляли от 25% до 90%.
- Первые вспышки БВВЭ имели место в отдаленных деревнях Центральной Африки в зоне влажных тропических лесов, однако самые последние вспышки в Западной Африке охватили крупные города и сельские районы.
- Важное значение в успешной борьбе со вспышками имеет вовлечение местных сообществ. Качественный контроль за вспышками опирается на комплекс мероприятий, а именно на ведение больных, эпиднадзор и отслеживание контактов, качественную лабораторную службу, безопасные погребения и социальную мобилизацию.
- Обеспечение на раннем этапе поддерживающего лечения с регидратацией и симптоматической терапией повышает выживание больных. Пока не существует никакого лицензированного лечения с подтвержденной способностью нейтрализовать вирус, однако разрабатывается ряд терапий крови, иммунной и лекарственной терапий.
- В настоящее время не существует лицензированных вакцин от Эболы, однако 2 потенциальных вакцины-кандидата проходят оценку.
Справочная информация
Вирус Эболы вызывает острое тяжелое заболевание, которое часто оказывается летальным в отсутствие лечения. Впервые болезнь, вызываемая вирусом Эбола (БВВЭ), заявила о себе в 1976 году в ходе 2 одновременных вспышек в Нзаре, Судан, и в Ямбуку, Демократическая Республика Конго. Вторая вспышка произошла в селении рядом с рекой Эбола, от которой болезнь и получила свое название.
Текущая вспышка в Западной Африке (первые случаи заболевания были зарегистрированы в марте 2014 г.) является самой крупной и сложной вспышкой Эболы со времени обнаружения этого вируса в 1976 году. В ходе этой вспышки заболели и умерли больше людей, чем во всех остальных вспышках вместе взятых. Она также распространяется между странами, начавшись в Гвинее и перекинувшись через сухопутные границы в Сьерра-Леоне и Либерию, воздушным транспортом (только 1 пассажир) в Нигерию и наземным транспортом (1 пассажир) в Сенегал.
Наиболее серьезно затронутые страны Гвинея, Сьерра-Леоне и Либерия располагают очень слабыми системами здравоохранения, испытывая нехватку кадров и инфраструктурных ресурсов и лишь недавно преодолев продолжительные конфликты и нестабильность. 8 августа Генеральный директор ВОЗ объявила эту вспышку чрезвычайной ситуацией в области общественного здравоохранения, имеющей международное значение.
Другая не связанная вспышка Эболы началась в Бонде, провинция Экватор, изолированной части Демократической Республики Конго.
Семейство вирусов Filoviridae включает 3 рода: Лловиу, Марбург и Эбола. Выделены 5 видов: Заир, Бундибуджио, Судан, Рестон и Таи форест. Первые три из них — вирусы Эбола Бундибуджио, Заир и Судан — ассоциируются с крупными вспышками в Африке. Вирус, вызвавший в 2014 году вспышку в Западной Африке, относится к виду Заир.
Передача инфекции
Полагают, что естественными хозяевами вируса Эбола являются фруктовые летучие мыши семейства Pteropodidae. Эбола попадает в популяцию человека в результате тесного контакта с кровью, выделениями, органами или иными жидкостями организма инфицированных животных, например шимпанзе, горилл, фруктовых летучих мышей, обезьян, лесных антилоп и дикобразов, обнаруженных мертвыми или больными во влажных лесах.
Эбола затем распространяется в результате передачи от человека человеку при тесном контакте (через поврежденные кожные покровы или слизистую оболочку) с кровью, выделениями, органами или другими жидкостями организма инфицированных людей, а также с поверхностями и материалами (например, постельными принадлежностями, одеждой), загрязненными такими жидкостями.
Медработники часто заражаются при оказании помощи пациентам с подозреваемой или подтвержденной БВВЭ. Это происходит в результате тесных контактов с пациентами при недостаточно строгом соблюдении норм инфекционного контроля.
Погребальные обряды, при которых присутствующие на похоронах люди имеют прямой контакт с телом умершего, также могут играть роль в передаче вируса Эбола.
Люди остаются заразными до тех пор, пока их кровь и выделения, включая семенную жидкость и грудное молоко, содержат вирусы. Мужчины, поправившиеся после болезни, могут по-прежнему передавать вирус через семенную жидкость до 7 недель после выздоровления.
Симптомы болезни, вызванной вирусом Эбола
Инкубационный период, то есть временной интервал от момента заражения вирусом до появления симптомов составляет от 2 до 21 дня. Люди не заразны до появления симптомов. Первыми симптомами являются внезапное появление лихорадки, мышечные боли, головная боль и боль в горле. За этим следуют рвота, диарея, сыпь, нарушения функций почек и печени и, в некоторых случаях, как внутренние, так и внешние кровотечения (например, выделение крови из десен, кровь в кале). Лабораторные тесты выявляют низкие уровни белых кровяных клеток и тромбоцитов наряду с повышенным содержанием ферментов печени.
Лечение и вакцины
Поддерживающая терапия с пероральным или внутривенным введением жидкости и лечением конкретных симптомов повышает выживаемость. Апробированного лечения БВВЭ пока не существует. Однако в настоящее время проводится оценка ряда потенциальных средств лечения, включая продукты крови, иммунные и лекарственные терапии. Лицензированных вакцин пока не существует, однако 2 потенциальные вакцины проходят тестирование на безопасность для людей.
Профилактика и контроль
Качественные меры борьбы со вспышками опираются на комплекс мероприятий, а именно ведение больных, эпиднадзор и отслеживание контактов, качественную лабораторную службу, безопасные погребения и социальную мобилизацию. Важное значение в успешной борьбе со вспышками имеет вовлечение местных сообществ. Эффективным способом сокращения передачи болезни среди людей является повышение информированности о факторах риска заражения БВВЭ и мерах индивидуальной защиты. В обращениях по вопросам сокращения рисков должны акцентироваться следующие факторы:
- Снижение риска передачи инфекции от диких животных человеку в результате контактов с инфицированными фруктовыми летучими мышами или обезьянами/приматами и потребления их сырого мяса. С животными следует обращаться в перчатках и другой надлежащей защитной одежде. Перед употреблением в пищу их продукты (кровь и мясо) необходимо подвергать тщательной тепловой обработке.
- Снижение риска передачи инфекции от человека человеку в результате прямого или тесного контакта с людьми, имеющими симптомы БВВЭ, особенно с жидкостями их организма. При уходе за больными в домашних условиях необходимо надевать перчатки и надлежащие средства индивидуальной защиты. После посещения больных в больницах и ухода за больными в домашних условиях необходимо регулярно мыть руки.
- Меры по сдерживанию вспышек, включающие быстрое и безопасное погребение умерших, выявление лиц, возможно имевших контакты с кем-либо из числа зараженных Эболой, мониторинг состояния здоровья людей, имевших контакты с больными, в течение 21 дня, важность разделения здоровых и больных людей с целью предупреждения дальнейшей передачи, важность надлежащего соблюдения гигиены и поддержания чистоты.


 Первые симптомы заболевания могут проявляться в месте нанесенного повреждения в виде мышечных подергиваний, зуда, боли по ходу нервов. В начале заболевания отмечаются беспричинная тревога, страх, повышенная чувствительность к световым и звуковым раздражителям, субфебрильная температура. Впоследствии могут присоединяться приступы водобоязни: болезненные спазмы мышц глотки и гортани при попытке попить, при звуках льющейся воды. С каждым днем заболевание прогрессирует, развиваются параличи. Смерть наступает от остановки дыхания и сердечно-сосудистой деятельности.
Первые симптомы заболевания могут проявляться в месте нанесенного повреждения в виде мышечных подергиваний, зуда, боли по ходу нервов. В начале заболевания отмечаются беспричинная тревога, страх, повышенная чувствительность к световым и звуковым раздражителям, субфебрильная температура. Впоследствии могут присоединяться приступы водобоязни: болезненные спазмы мышц глотки и гортани при попытке попить, при звуках льющейся воды. С каждым днем заболевание прогрессирует, развиваются параличи. Смерть наступает от остановки дыхания и сердечно-сосудистой деятельности.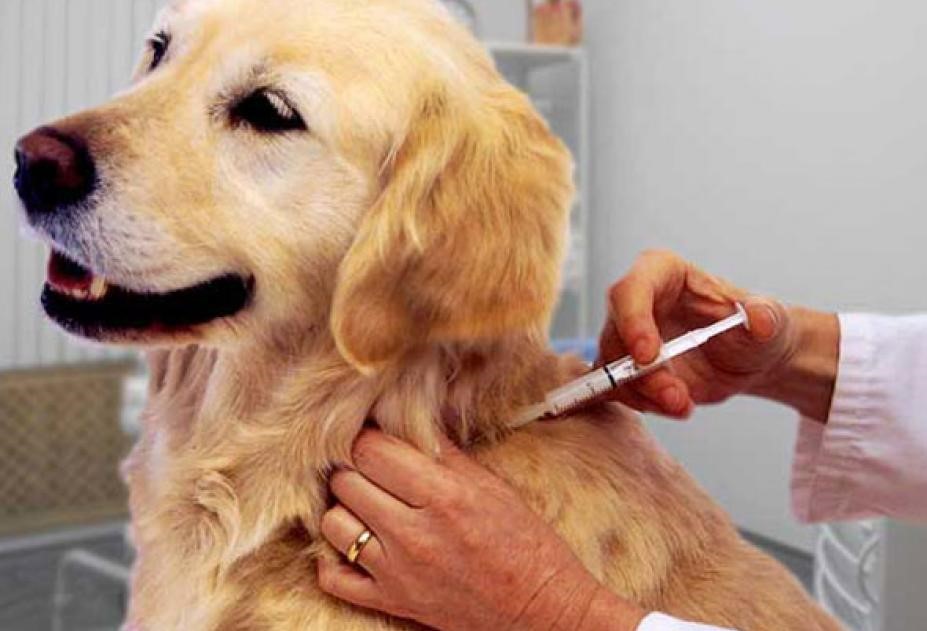 необходимо соблюдать установленные правила содержания домашних животных (собак, кошек) и ежегодно в обязательном порядке приводить своих любимцев в ветеринарную станцию по месту жительства для проведения профилактических прививок против бешенства;
необходимо соблюдать установленные правила содержания домашних животных (собак, кошек) и ежегодно в обязательном порядке приводить своих любимцев в ветеринарную станцию по месту жительства для проведения профилактических прививок против бешенства; не следует избавляться от животного, покусавшего или оцарапавшего человека. По возможности за ним должно быть установлено десятидневное наблюдение ветеринарным врачом;
не следует избавляться от животного, покусавшего или оцарапавшего человека. По возможности за ним должно быть установлено десятидневное наблюдение ветеринарным врачом;
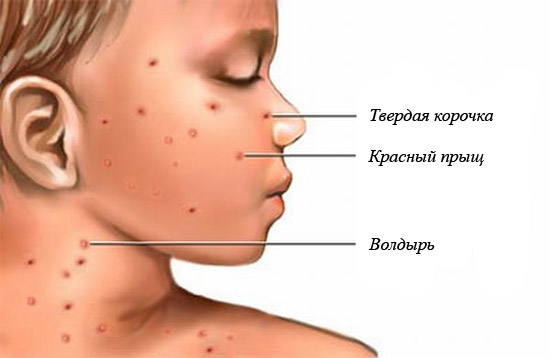 Ветряная оспа – заразное инфекционное заболевание, вызываемое вирусом, чаще всего встречающееся у детей, иногда среди не болевших раньше взрослых. После перенесенной инфекции вырабатывается устойчивый пожизненный иммунитет.
Ветряная оспа – заразное инфекционное заболевание, вызываемое вирусом, чаще всего встречающееся у детей, иногда среди не болевших раньше взрослых. После перенесенной инфекции вырабатывается устойчивый пожизненный иммунитет.









 5 августа текущего года в западной части страны (штат Колорадо) были зарегистрированы 6 случаев заболеваний чумой, в том числе 3 случая с летальный исходом. Как полагают, у больных была зарегистрирована бубонная форма чумы. Работники здравоохранения призывают население избегать контактов с погибшими животными, особенно с грызунами, а также сообщать о любых случаях массового падежа среди грызунов органам здравоохранения штата.
5 августа текущего года в западной части страны (штат Колорадо) были зарегистрированы 6 случаев заболеваний чумой, в том числе 3 случая с летальный исходом. Как полагают, у больных была зарегистрирована бубонная форма чумы. Работники здравоохранения призывают население избегать контактов с погибшими животными, особенно с грызунами, а также сообщать о любых случаях массового падежа среди грызунов органам здравоохранения штата. Еженедельная эпидемиологическая сводка (WHO WER, 2015, т.90№20) опубликовала информацию о заболеваемости чумой на острове Мадагаскар в эпидсезон 2014-2015гг. В публикации констатируется, что более 90% случаев заболеваний людей чумой в мире регистрируется на территории Африканского континента. Мадагаскар в течение многих лет является одной из наиболее пораженной стран (2014г. – 482 случая), где в течение сентября-апреля возникают значительные эпидемиологический осложнения обусловленные случаями бубонной чумы, которая при отсутствии специфического лечения антибиотиками спонтанно переходит легочную форму с высоким показателем летальности. Ситуация усугубляется возникновением резистентности к инсектицидным препаратам, слабостью системы здравоохранения и социо-экономичесими трудностями.
Еженедельная эпидемиологическая сводка (WHO WER, 2015, т.90№20) опубликовала информацию о заболеваемости чумой на острове Мадагаскар в эпидсезон 2014-2015гг. В публикации констатируется, что более 90% случаев заболеваний людей чумой в мире регистрируется на территории Африканского континента. Мадагаскар в течение многих лет является одной из наиболее пораженной стран (2014г. – 482 случая), где в течение сентября-апреля возникают значительные эпидемиологический осложнения обусловленные случаями бубонной чумы, которая при отсутствии специфического лечения антибиотиками спонтанно переходит легочную форму с высоким показателем летальности. Ситуация усугубляется возникновением резистентности к инсектицидным препаратам, слабостью системы здравоохранения и социо-экономичесими трудностями. По информации Панамериканского бюро ВОЗ с начала 2015г. по 12 августа в Гаитии было зарегистрировано 20 043 случая холеры, в Доминиканской Республике – 344 больных и один случай зарегистрирован на Кубе. На территории Мексики случаи болезни отсутствуют.
По информации Панамериканского бюро ВОЗ с начала 2015г. по 12 августа в Гаитии было зарегистрировано 20 043 случая холеры, в Доминиканской Республике – 344 больных и один случай зарегистрирован на Кубе. На территории Мексики случаи болезни отсутствуют.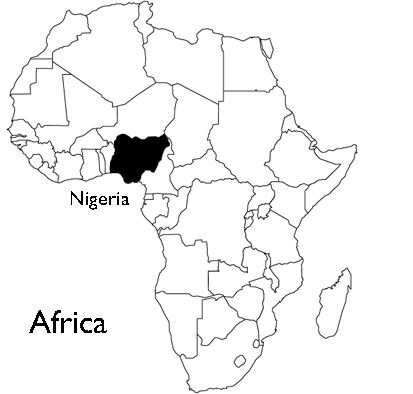 По сообщению CDC Нигерии на 31-й неделе 2015 года (неделя закончившаяся 2 августа 2015г.) было зарегистрировано три новых случая лихорадки Ласса, летальных исходов не было. Для сравнения в тот же самый период 2014 года было выявлено 3 больных и один летальный случай. За период с первой по 31-ю неделю 2015 года зарегистрировано всего 200 больных, за тот же период 2014 года – 839 случаев лихорадки Ласса. Отмечают, что обычно около 80% заболевших имеют сравнительно мягкие клинические проявления, остальные 20% больных имеют серьезные мультисистемные поражения. Болезнь редко ассоциируется с обширными эпидемическими проявлениями, когда летальность может достигать 50%.
По сообщению CDC Нигерии на 31-й неделе 2015 года (неделя закончившаяся 2 августа 2015г.) было зарегистрировано три новых случая лихорадки Ласса, летальных исходов не было. Для сравнения в тот же самый период 2014 года было выявлено 3 больных и один летальный случай. За период с первой по 31-ю неделю 2015 года зарегистрировано всего 200 больных, за тот же период 2014 года – 839 случаев лихорадки Ласса. Отмечают, что обычно около 80% заболевших имеют сравнительно мягкие клинические проявления, остальные 20% больных имеют серьезные мультисистемные поражения. Болезнь редко ассоциируется с обширными эпидемическими проявлениями, когда летальность может достигать 50%. По информации опубликованной на сайте ВОЗ по состоянию на 25 августа 2015 года число заболеваний, вызванных вирусом Эбола составило 28 005 случаев, погибло 11 287 человек. в том числе в Гвинее больных 3 792, летальных 2 527; Сьерра-Леоне – 13 541/3 952; Либерия 10 666/4 806.
По информации опубликованной на сайте ВОЗ по состоянию на 25 августа 2015 года число заболеваний, вызванных вирусом Эбола составило 28 005 случаев, погибло 11 287 человек. в том числе в Гвинее больных 3 792, летальных 2 527; Сьерра-Леоне – 13 541/3 952; Либерия 10 666/4 806. Национальный координатор по ММСП в Республике Корея известил ВОЗ об отсутствии новых случаев инфицирования, связанных с коронавирусом Ближневосточного респираторного синдрома (БВРС-КоВ) с 6 июля по настоящее время. На 26 августа 2015 года было всего зарегистрировано 186 случаев заболевания, 36 из которых закончились смертельным исходом. Одним из этих 186 случаев является случай, который был подтвержден в Китае.
Национальный координатор по ММСП в Республике Корея известил ВОЗ об отсутствии новых случаев инфицирования, связанных с коронавирусом Ближневосточного респираторного синдрома (БВРС-КоВ) с 6 июля по настоящее время. На 26 августа 2015 года было всего зарегистрировано 186 случаев заболевания, 36 из которых закончились смертельным исходом. Одним из этих 186 случаев является случай, который был подтвержден в Китае. Для этого Вам рекомендуется пройти тщательный медицинский осмотр и получить заключение врача. С особым вниманием следует отнестись к рекомендациям врача больным хроническими заболеваниями, беременным и лицам с малолетними детьми.
Для этого Вам рекомендуется пройти тщательный медицинский осмотр и получить заключение врача. С особым вниманием следует отнестись к рекомендациям врача больным хроническими заболеваниями, беременным и лицам с малолетними детьми. Холера – особо опасная острая инфекционная болезнь, характеризующаяся сильнейшим обезвоживанием организма, которое при отсутствии своевременного лечения может привести к смертельному исходу.
Холера – особо опасная острая инфекционная болезнь, характеризующаяся сильнейшим обезвоживанием организма, которое при отсутствии своевременного лечения может привести к смертельному исходу. Желтая лихорадка передается комарами рода "Египти", заразиться которой можно как в природных условиях, так и в городах.
Желтая лихорадка передается комарами рода "Египти", заразиться которой можно как в природных условиях, так и в городах.
 Острые респираторные инфекции (ОРИ)
Острые респираторные инфекции (ОРИ) Ротавирусная инфекция («кишечный грипп») — острая кишечная инфекция, возбудителем которой является ротавирус.
Ротавирусная инфекция («кишечный грипп») — острая кишечная инфекция, возбудителем которой является ротавирус. * соблюдайте правила личной гигиены (тщательное мытье рук с мылом перед едой и приготовлением пищи, после туалета, придя с улицы переходя от работы с сырой продукцией к готовой и т.д.);
* соблюдайте правила личной гигиены (тщательное мытье рук с мылом перед едой и приготовлением пищи, после туалета, придя с улицы переходя от работы с сырой продукцией к готовой и т.д.); Раньше эту болезнь называли «поцелуйной болезнью», потому как думали, что она передается вместе со слюной. В настоящее время доказано, что это не совсем так.
Раньше эту болезнь называли «поцелуйной болезнью», потому как думали, что она передается вместе со слюной. В настоящее время доказано, что это не совсем так.